六訂版 家庭医学大全科 「糖尿病網膜症」の解説
糖尿病網膜症
とうにょうびょうもうまくしょう
Diabetic retinopathy
(代謝異常で起こる病気)
どんな病気か
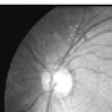
糖尿病網膜症は糖尿病による眼の合併症のひとつで、放置すると失明に至る恐ろしい病気です。日本では糖尿病網膜症による視覚障害は年ごとに増え、中途失明の大きな原因になっています。ある程度進行すると、途中から糖尿病自体を治療して血糖値が正常域になったとしても、網膜症は改善することはありません。したがってその発症予防や進行の抑制が、この病気の大きな治療目標になります。
原因は何か
糖尿病が原因で網膜症が発症するわけですが、その初期から血糖値が良好に維持されていれば網膜症を発症することはほとんどありません。しかし未治療もしくは血糖値が良好にコントロールされていない状態のまま数年以上放置しておくと、糖尿病網膜症が発症してきます。
高血糖が原因の代謝異常の結果、網膜症が発症、進行していきますが、その主なメカニズムとしては、①ポリオール代謝経路の亢進、②酸化ストレス、③
病理学的には糖尿病網膜症は網膜毛細血管障害が初期の基本病態で、網膜毛細血管の壁細胞、
それらの異常は血管の
さらに進行すると
以前から網膜血管の新生を促す物質の存在が予測されていましたが、近年の研究でその物質は血管内皮増殖因子VEGFというサイトカイン(細胞からつくられる生理活性物質)が主役になっていることがわかってきました。
症状の現れ方
糖尿病網膜症は急激に進行するわけではなく、数年から10年以上かけて徐々に進んでいきます。網膜の中心部である
軽度の硝子体出血では“かすみ”や
いずれにしても自覚症状が認められるのはほとんどが増殖網膜症の時期になってからで、その時点ではすでに手遅れの状態になっていることが、この病気の特徴であり恐ろしいところです。
検査と診断
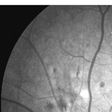
糖尿病網膜症の診断には、眼底検査と
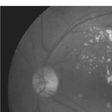
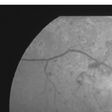
眼科ではまず視力検査と眼圧検査のあとに眼底検査が行われます。眼底検査で網膜症が認められたら、精密検査として蛍光眼底造影検査が行われます。眼底検査では網膜出血、硬性白斑、軟性白斑、硝子体(しょうしたい)出血、
さらに形態学的な検査としては超音波検査、OCT検査があります。OCT検査では網膜浮腫の定量的な検査や、網膜硝子体境界面の詳細な形態変化を検査することができます。視機能検査としては、視野検査、網膜電位図、色覚検査、フリッカーテストなどが行われることがあります。
見分けるべき疾患としては、網膜静脈閉塞症など網膜出血を来すすべての疾患があてはまりますが、眼底検査のみでもその特徴的な所見からほとんどの場合、見極めが可能です。
治療の方法
糖尿病網膜症の発症・進行には、血糖コントロールの良否と
罹病期間が長く、進行した網膜症で、長期間無治療またはコントロール不良の症例において血糖値を急激に下げると、網膜症が短期間のうちに悪化してしまうケースがしばしばあります。現在では血糖コントロールの基準としてヘモグロビンA1C(HbA1C)6.5%未満を目標としますが、前増殖網膜症もしくは増殖網膜症のある症例のコントロール改善速度として、1カ月にHbA1Cを0.5%程度のペースで下げていくことが妥当と考えられています。
また血圧が網膜症などの糖尿病合併症に影響することが証明されています。したがって高血圧の治療も網膜症にとって重要になります。
厳格な血糖コントロールが網膜症の進行予防に必要なことはすでに述べたとおりですが、実際の臨床では個々の症例をすべて良好に管理することは不可能です。合併症としての網膜症を目標にした薬物治療が望まれますが、現時点で臨床的に網膜症に有効な薬剤はありません。
糖尿病網膜症に対する眼科的治療は、網膜レーザー
しかし、硝子体出血のある症例では網膜レーザー光凝固自体が不可能になります。さらに網膜レーザー光凝固に反応しない
病気に気づいたらどうする
糖尿病網膜症に対する有効な薬剤が開発されていない現在では、やはり糖尿病初期からの血糖と血圧のコントロールが網膜症の発症予防にまず大切です。また不幸にして網膜症が発症した段階では、適切な時期に網膜レーザー光凝固治療や、ステロイド注射、硝子体手術が行われることが次に大切です。内科と眼科をあわせて定期的な通院治療が不可欠です。このことさえ守られれば、ほとんどの症例で糖尿病網膜症による失明は
内科医と眼科医との連携、さらに患者さん自身の自己管理が、糖尿病網膜症による失明を防ぐ意味で最も大切です。
梯 彰弘
糖尿病網膜症
とうにょうびょうもうまくしょう
Diabetic retinopathy
(眼の病気)
どんな病気か
日本では糖尿病が急速に増加し、それにつれて糖尿病網膜症も増えています。糖尿病はそれ自体が致命的ということは少なく、さまざまな合併症が全身をじわじわと
糖尿病網膜症は網膜の血管、とくに毛細血管の病気です。毛細血管にこぶができたり、拡張して血管壁が薄くなったり、
原因は何か
もちろん糖尿病が原因ですが、糖尿病の原因を考えてみる必要があるでしょう。
日本人の糖尿病は大半が2型(インスリン非依存性)糖尿病です。日本人は遺伝的に2型糖尿病になりやすい人が多く、それに高度成長に伴う過食など生活習慣の変化が加わって、糖尿病が爆発的に増えたのです。
2型糖尿病は生活習慣病の性格が強い病型ですが、生活習慣病というのは本質的に予防すべきものです。予防の柱は、いうまでもなく食事や運動など生活習慣の改善ということです。しかし日本の現状は、結局のところそれが
その根底にあるのは、知識不足だと感じています。糖尿病、糖尿病網膜症のことを皆がよく知っていれば、こうはならなかったでしょう。今や糖尿病と糖尿病網膜症に関しての啓蒙・教育活動は国家的課題といってもいいすぎではないと思います。
症状の現れ方
糖尿病になってから糖尿病網膜症が起こるまでには、少なくとも5年くらいはかかると考えられています。また、糖尿病網膜症を発症しても、すぐに症状が現れるわけではありません。自覚症状が現れるのは、網膜症がかなり進行した段階です。
症状は、眼底の中心にある黄斑部の網膜にむくみが出る黄斑症や、
黄斑症では視力が低下したり、物がゆがんで見えたりします。増殖網膜症では視界が暗くなったり、視力低下が起こります。硝子体出血が起こると症状は突然現れます。どす黒い雲がかかったようになったり、視野全体がまったく見えなくなったりします。
検査と診断
眼底検査が基本ですが、
ごく簡単にいえば、単純期、前増殖期、増殖期の順に進行していきます。それとは別に、どの病期であれ、黄斑症が現れることがあります。それを的確に把握するには蛍光造影検査が不可欠です。
網膜症で視機能が損われるのは、黄斑症と増殖網膜症に至った場合です。
黄斑症は、中心のまわりの血管から
増殖網膜症は、毛細血管が広い範囲で詰まることにより、新生血管という異常な血管が発生することで起こります。新生血管が破れると硝子体出血を、収縮すると
治療の方法
有効性が確認されているのはレーザー網膜光凝固術(もうまくひかりぎょうこじゅつ)(コラム)と硝子体手術です。薬物治療もありますが、進行した網膜症にはあまり効果が期待できません。
レーザーは進行した網膜症の治療としては最も強力な方法です。黄斑症では水もれを起こしている部位を凝固したり、あるいは吸収を促進するために格子状に凝固したりします。前増殖期、増殖期の網膜症には
硝子体手術は主として増殖期の網膜症、すなわち硝子体出血や牽引性の網膜剥離に対して行われます。最近では、黄斑症にも硝子体手術が行われるようになっています。
病気に気づいたらどうする
糖尿病網膜症の場合、病気に気づくには2段階あります。まず、糖尿病に気づいた時、それから網膜症に気づいた時です。もっとも、自覚症状は乏しいので、気づくというより指摘されるといったほうが適切でしょう。理想は糖尿病である、あるいは糖尿病の疑いがあると指摘された時点で十分なコントロールを心がけることです。それによって網膜症の発症は、ほとんど予防できると考えられています。
網膜症が発症してもまだ間に合います。その時点で、やはり厳密なコントロールを行えば、進行はかなり抑えられることが証明されています。何より重要なのは自分の病気を理解し、内科および眼科にきちんと通院することです。
河野 眞一郎
出典 法研「六訂版 家庭医学大全科」六訂版 家庭医学大全科について 情報
家庭医学館 「糖尿病網膜症」の解説
とうにょうびょうもうまくしょう【糖尿病網膜症 Diabetic Retinopathy】
糖尿病の三大合併症の1つです。高血糖(こうけっとう)が何年も続くと、網膜の血管が障害され、目にさまざまの病変が生じてきます。重症化すると失明(しつめい)に至り、日本でも糖尿病患者数の増加とともに、この病気による失明も増加しています。
[症状]
この病気の進行状態は大きく3段階に分けられます。
単純糖尿病網膜症(たんじゅんとうにょうびょうもうまくしょう) 初期には病変が視力に直接影響しないため、自覚症状はありません。
前増殖糖尿病網膜症(ぜんぞうしょくとうにょうびょうもうまくしょう) 増殖糖尿病網膜症の前段階にあたり、網膜から新生血管(しんせいけっかん)(元来はなかった血管)が生じるもとになる病変ですが、網膜の黄斑部(おうはんぶ)(ものを見るのに、もっともたいせつな部分)に生じることは少ないので、やはり自覚症状はありません。しかし、治療の開始を判定するのに重要です。
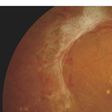
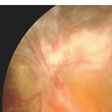
増殖糖尿病網膜症(ぞうしょくとうにょうびょうもうまくしょう) 新生血管が発生しますが、これだけでは視力障害は生じないので自覚症状はありません。しかし、この新生血管はもろくて壊れやすく、ほんの少しのきっかけで目の中に大出血(硝子体出血(しょうしたいしゅっけつ))をおこします。硝子体出血をおこすと、目の前を蚊(か)などが飛んでいるように見える飛蚊症(ひぶんしょう)や視力低下をおこします。さらに大出血をくり返すと、網膜の上にそれまでなかった新しい増殖組織ができ、これが収縮して網膜を引っぱって網膜剥離(もうまくはくり)をおこすようになり、飛蚊症や光視症(こうししょう)、大幅な視力低下を自覚します。
なお、障害された血管からもれ出た血液が黄斑部にたまって浮腫(むくみ)をおこすと、ものがゆがんで見えたり、ぼやけて見えたりします。
この病気は、ゆっくり進行している場合は強い症状を自覚しないため、なんとなく見え方がおかしいと感じていても、長年にわたって放置してしまい、眼科受診の際に初めて、進んだ病状が発見されたりします。
[検査]
眼底検査を行なうと、初期には、網膜の毛細血管(もうさいけっかん)に小さな動脈瘤(どうみゃくりゅう)(血管のこぶ)や小さな出血(点状出血)がみられます。病状が進むと、出血も増え、白い斑点や浮腫が現われます。さらに進行すると、新生血管や硝子体出血、増殖組織などが認められます。
[治療]
たいせつなことは早期発見・早期治療で、病状を悪化させないことです。いったん悪化した場合、糖尿病はコントロールで改善しても視力はもとにはもどらないからです。糖尿病のコントロールが不良だと、いっそう失明の可能性が高くなります。
この病気の初期には自覚症状がないので、糖尿病であることがわかったら、定期的に眼底検査を受けることがたいせつです。
網膜での病変が軽い初期には、糖尿病のコントロールを主体にした内科的治療が主となります。網膜の状態が悪化するとレーザー光線を照射する治療(汎網膜光凝固治療(はんもうまくひかりぎょうこちりょう))が行なわれます。
また、硝子体出血による濁りがいつまでも残ったり、増殖組織による網膜剥離が出現したときは、硝子体を取り除く手術(硝子体手術)が必要となります。
日本大百科全書(ニッポニカ) 「糖尿病網膜症」の意味・わかりやすい解説
糖尿病網膜症
とうにょうびょうもうまくしょう
糖尿病の血管合併症として網膜に異常をきたした状態をいうが、病気の主体は網膜の細い血管や毛細血管にある。糖尿病性網膜症とも称される。この網膜症には、進行が比較的遅く概して視力障害の程度も軽い単純網膜症(別名、非増殖網膜症)と、進行も早く失明につながる可能性のある増殖網膜症とがある。また、その前段階である前増殖網膜症が区別されるようになってきた。単純網膜症には、毛細血管瘤(りゅう)、網膜出血、網膜白斑(はくはん)などがみられるが、増殖網膜症では、これに血管新生、さらに進行すると結合織の増殖が加わってくる。増殖網膜症になると、出血が繰り返しおこったり、増殖物が収縮して網膜剥離(はくり)が発生したりして視力が著しく低下し、ついには失明することもある。
網膜症が発生したり進行する原因は完全にはわかっていないが、糖尿病の罹病(りびょう)期間や未治療期間が関係している。近年は罹病期間の長い患者が増加し、網膜症で失明する患者も増加している。糖尿病患者全体の約半数に網膜症が認められ、このうちの約1割が進行性の網膜症であるとされている。
治療法としては、糖尿病自体のコントロールを絶えず正しく行うことが第一である。網膜症の将来の悪化や失明を防止する治療として、レーザーによる網膜光凝固術が行われる。また、網膜剥離や硝子体(しょうしたい)出血がみられる場合は、硝子体手術が効果があることもある。
[松井瑞夫]
今日のキーワード
脂質異常症治療薬
血液中の脂質(トリグリセリド、コレステロールなど)濃度が基準値の範囲内にない状態(脂質異常症)に対し用いられる薬剤。スタチン(HMG-CoA還元酵素阻害薬)、PCSK9阻害薬、MTP阻害薬、レジン(陰...
お知らせ
4/12 日本大百科全書(ニッポニカ)を更新
4/12 デジタル大辞泉を更新
4/12 デジタル大辞泉プラスを更新
3/11 日本大百科全書(ニッポニカ)を更新
2/13 日本大百科全書(ニッポニカ)を更新