EBM 正しい治療がわかる本 「睡眠時無呼吸症候群」の解説
睡眠時無呼吸症候群
●おもな症状と経過
睡眠時にしばしば呼吸が止まり、無呼吸の状態(10秒間以上の呼吸停止)を断続的にくり返すことを睡眠時無呼吸症候群といいます。症状としてはいびきや不規則な呼吸が睡眠時におこります。診断上は、7時間の睡眠中に10秒間以上の呼吸停止が30回以上現れるか、あるいは1時間に5回以上現れるものとしています。
目が覚めているときには、呼吸に異常は現れません。睡眠時であるため、本人が意識していることはほとんどありませんが、短時間であっても換気が行われず、肺まで空気が通らなくなるということは窒息状態(ちっそくじょうたい)と同じです。眠っているように見えても、息苦しさ、寝苦しさを感じて、実際には頻繁(ひんぱん)に目が覚めていたり、十分に睡眠がとれていなかったりする場合も少なくありません。
熟睡感がないので日中に眠気や居眠りがおこり、起床時には酸欠状態から頭痛がしたり、頭が重い感じが残ったりするほか、注意力に欠ける、集中力・判断力・記憶力が落ちる、活動力が低下するといった症状も現れます。
慢性的に血液中の酸素の濃度が低くなって重症化すると、肺高血圧症、心肥大、心不全、高血圧、不整脈、脳血管障害を引きおこす可能性が高くなるといわれています。
乳幼児では、睡眠時の無呼吸によって突然死する危険性もあるため、十分な注意が必要です。
●病気の原因や症状がおこってくるしくみ
寝ているときは、健康な人でも、筋肉がゆるみ上気道は狭くなりがちです。とくにあおむけになると、舌の付け根がのどの奥のほうに落ち込むためさらに狭くなり、それに鼻づまりなどが伴うとますます空気の通り道が狭くなって、いびきの原因となります。
ただし、健康な人では、上気道が狭くなることがあっても、必要な呼吸換気量は確保されています。
睡眠時無呼吸症候群の人は、気道や呼吸中枢神経系になんらかの異常がみられ、呼吸停止が現れます。形状的に空気の通り道が狭まる原因としては、扁桃(へんとう)の肥大、巨舌症、アデノイドなどがあります。
また、肥満は無呼吸をおこりやすくする重要なきっかけとなります。体重増加によって首まわりの贅肉(ぜいにく)も多くなり、気道の粘膜下に脂肪が多くなるために気道の内側も狭くなります。
●病気の特徴
乳幼児から成人まで発症する病気です。とくに成人では、日中の眠気が、居眠り運転による交通事故や労働災害につながり、社会問題にもなっています。
よく行われている治療とケアをEBMでチェック
[治療とケア]肥満を改善し、アルコールの飲みすぎを避ける
[評価]☆☆☆
[評価のポイント] 肥満と睡眠時無呼吸症候群には強い関連があり、体重の減量によって無呼吸症状が改善することが臨床研究によって確認されています。体重の約10パーセントを減量するだけで無呼吸症状が26パーセント減少するという報告もあります。また、アルコールは無呼吸症状、いびきを悪化させるといわれていますので、アルコールの飲みすぎは控えたほうがよいでしょう。(1)~(5)
[治療とケア]寝るときの姿勢をあおむけから横向きに変える
[評価]☆☆☆
[評価のポイント] あおむけの姿勢と睡眠時無呼吸症候群には強い関連があり、姿勢を横向きにすると、無呼吸症状が改善するという臨床研究がいくつかあり、効果が確認されています。ただし、いびきは向きを変えただけで改善させるのは難しいようです。(6)(7)
[治療とケア]アデノイドや口蓋扁桃(こうがいへんとう)に肥大がある場合は切除する
[評価]☆☆☆
[評価のポイント] アデノイドや口蓋扁桃が著しく肥大している場合、切除術は無呼吸症状を改善する効果があることが、臨床研究によって確認されています。(8)
[治療とケア]手術(矯正術、下鼻甲介切除術(かびこうかいせつじょじゅつ)など)を行う
[評価]☆☆
[評価のポイント] 鼻中隔彎曲症(びちゅうかくわんきょくしょう)や肥厚性鼻炎(ひこうせいびえん)、副鼻腔炎(ふくびくうえん)などがある場合、これらの手術によって昼間の眠気、睡眠状態を改善するとの臨床研究はありますが、睡眠時無呼吸症候群に関して、効果をはっきりと示した信頼性の高い臨床研究は見あたりません。(9)
[治療とケア]下顎前突型歯科的装具(かがくぜんとつがたしかてきそうぐ)(マウスピース)を装着する
[評価]☆☆☆☆☆
[評価のポイント] 睡眠時に歯科的装具(マウスピース)をつけて、下顎や舌を前方に移動して固定することで、舌の付け根がのどの奥のほうに落ち込むのを予防し、上気道の拡大をはかる治療法です。睡眠時無呼吸症候群に関して、1年後の有効率が95パーセント、4年後も81パーセントと長期間の使用によっても有効率があまり減少しないことが非常に信頼性の高い臨床研究によって確認されています。後述する口蓋垂軟口蓋咽頭形成術(こうがいすいなんこうがいいんとうけいせいじゅつ)と比較して、より効果があると報告されています。また、合併症もほとんどありません。しかし、4年間装着を続けられる人は約6割と報告され、装着率の改善が課題となっています。(10)~(17)
[治療とケア]のどの奥を広げる口蓋垂軟口蓋咽頭形成術を行う
[評価]☆☆☆☆☆
[評価のポイント] 口蓋垂(のどちんこ)を含めた軟口蓋(上あごの奥のやわらかい部分)を切除し上咽頭部を拡大する手術です。軽症例ではその効果について信頼性の高い研究は行われていません。1年後の有効率が約60パーセントであることが、非常に信頼性の高い臨床研究によって報告されています。しかし、4年後には35パーセントに低下し、再び治療が必要となった手術例が25パーセントも確認されています。また、中等度から重症の患者さんを対象にした長期的な効果(15年)に対する臨床研究では患者さんの満足度は50~75パーセントでしたが、鼻への逆流や誤嚥(ごえん)などの副作用が38パーセント認められました。
歯科的装具と比較して有効性が劣るとの報告もあるので、歯科的装具により改善を認められない場合に適応となるでしょう。(17)~(20)
[治療とケア]のどの奥を広げるレーザー口蓋垂軟口蓋形成術を行う
[評価]★→
[評価のポイント] 無呼吸症状に関しては手術を行わない場合と比べて効果を認めていません。いびきを改善するとの報告もありますが、ごくわずかです。口蓋垂軟口蓋咽頭形成術と比べても同等の効果を認めていません。アメリカ睡眠医学会のガイドラインでも睡眠時無呼吸症候群に対する治療として勧められていません。(21)(22)
[治療とケア]CPAP(continuous positive airway pressure:持続気道陽圧)療法を行う
[評価]☆☆☆☆☆
[評価のポイント] 睡眠時に専用の鼻マスクを装着し、ポータブルのコンプレッサーで空気を送り込んで圧力をかけて気道の閉塞(へいそく)を防ぐ方法がCPAP療法です。CPAP療法によって、睡眠状態など生活の質(QOL)の改善が認められたと、いくつかの非常に信頼性の高い臨床研究で示されています。ただし、気道閉塞に対する対症療法であり、根治(こんち)につながる治療法ではありません。そのため、装着は半永久的に継続する必要があります。装着がむしろ睡眠時のストレスになることもあり、それが課題となっています。(15)(16)
薬物療法はありません
総合的に見て現在もっとも確かな治療法
肥満が大きな原因の一つ
肥満と睡眠時無呼吸症候群とは強い関連があり、体重の減量によって無呼吸症状が改善することは信頼性の高い臨床研究によって認められています。適度な運動をする、過食過飲を避けるなど、体重を減らすような日常生活の取り組みが大切です。
そのほか、寝るときの姿勢を横向きにすると、無呼吸症状が改善できることも臨床研究によって確認されています。これらのことは副作用なく行えることですので、すべての睡眠時無呼吸症候群の患者さんは試みるべきでしょう。
まずはCPAPや下顎前突型歯科的装具を
日中、睡魔に襲われ、意識が飛ぶような居眠りをしたり、頭痛や頭重感(ずじゅうかん)などの症状を訴えたり、心臓や脳血管の病気をもっている患者さんが、睡眠時無呼吸症候群と診断されたなら、まずCPAPや下顎前突型歯科的装具(マウスピース)などの装着が第一選択になります。いずれも装着が長期間になるため、睡眠時に苦痛を感じ、それがストレスになって長く続けられないなどの課題もありますが、無呼吸症状に対する改善率は高く、手術療法と比べると効果の持続性もあり、あまり深刻な副作用もみられません。比較的、安心して勧められる治療です。
持続できない場合、手術を
CPAPやマウスピースの装着を始めても、装着時のストレスに耐えられず、装着を継続できない患者さんも少なくありません。また、高い有効率とはいえ、効果が認められない場合もなかにはあります。そのような場合には、口蓋垂軟口蓋咽頭形成術を考慮するのが一般的です。
(1)Epstein LJ, Kristo D, Strollo PJ Jr, et al. Clinical guideline for the evaluation, management and long-term care of obstructive sleep apnea in adults. J Clin Sleep Med. 2009; 5:263.
(2)Qaseem A, Holty JE, Owens DK, et al. Management of Obstructive Sleep Apnea in Adults: A Clinical Practice Guideline From the American College of Physicians. Ann Intern Med. 2013.
(3)Strohl KP, Brown DB, Collop N, et al. An official American Thoracic Society Clinical Practice Guideline: sleep apnea, sleepiness, and driving risk in noncommercial drivers. An update of a 1994 Statement. Am J Respir Crit Care Med. 2013; 187:1259.
(4)Peppard PE, Young T, Palta M, et al. Longitudinal study of moderate weight change and sleep-disordered breathing. JAMA. 2000;284:3015-3021.
(5)Taasan VC, Block AJ, Boysen PG, et al. Alcohol increases sleep apnea and oxygen desaturation in asymptomatic men. Am J Med. 1981;71:240-245.
(6)Jokic R, Klimaszewski A, Crossley M, et al. Positional treatment vs continuous positive airway pressure in patients with positional obstructive sleep apnea syndrome. Chest. 1999; 115:771.
(7)van Maanen JP, de Vries N. Long-term effectiveness and compliance of positional therapy with the sleep position trainer in the treatment of positional obstructive sleep apnea syndrome. Sleep. 2014; 37:1209.
(8)Potsic WP, Pasquariello PS, Baranak CC, et al. Relief of upper airway obstruction by adenotonsillectomy. Otolaryngol Head Neck Surg. 1986;94:476-480.
(9)Aurora RN, Casey KR, Kristo D, et al. Practice parameters for the surgical modifications of the upper airway for obstructive sleep apnea in adults. Sleep. 2010; 33:1408.
(10)Gotsopoulos H, Chen C, Qian J, Cistulli PA. Oral appliance therapy improves symptoms in obstructive sleep apnea: a randomized, controlled trial. Am J Respir Crit Care Med. 2002; 166:743.
(11)Lim J, Lasserson TJ, Fleetham J, Wright J. Oral appliances for obstructive sleep apnoea. Cochrane Database Syst Rev 2004; :CD004435.
(12)Hoekema A, Stegenga B, De Bont LG. Efficacy and co-morbidity of oral appliances in the treatment of obstructive sleep apnea-hypopnea: a systematic review. Crit Rev Oral Biol Med. 2004; 15:137.
(13)Tan YK, L'Estrange PR, Luo YM, et al. Mandibular advancement splints and continuous positive airway pressure in patients with obstructive sleep apnoea: a randomized cross-over trial. Eur J Orthod. 2002; 24:239.
(14)Aarab G, Lobbezoo F, Hamburger HL, Naeije M. Oral appliance therapy versus nasal continuous positive airway pressure in obstructive sleep apnea: a randomized, placebo-controlled trial. Respiration. 2011; 81:411.
(15)Phillips CL, Grunstein RR, Darendeliler MA, et al. Health outcomes of continuous positive airway pressure versus oral appliance treatment for obstructive sleep apnea: a randomized controlled trial. Am J Respir Crit Care Med. 2013; 187:879.
(16)Giles TL, Lasserson TJ, Smith BJ, et al. Continuous positive airways pressure for obstructive sleep apnoea in adults. Cochrane Database Syst Rev. 2006; :CD001106.
(17)Walker-Engstrom ML, Tegelberg A, Wilhelmsson B, et al. 4-year follow-up of treatment with dental appliance or uvulopalatopharyngoplasty in patients with obstructive sleep apnea: a randomized study. Chest. 2002;121:739-746.
(18)Värendh M, Berg S, Andersson M. Long-term follow-up of patients operated with Uvulopalatopharyngoplasty from 1985 to 1991. Respir Med. 2012; 106:1788.
(19)Browaldh N, Friberg D, Svanborg E, Nerfeldt P. 15-year efficacy of uvulopalatopharyngoplasty based on objective and subjective data. Acta Otolaryngol. 2011; 131:1303.
(20)Röösli C, Schneider S, Häusler R. Long-term results and complications following uvulopalatopharyngoplasty in 116 consecutive patients. Eur Arch Otorhinolaryngol. 2006; 263:754.
(21)Ferguson KA, Heighway K, Ruby RR. A randomized trial of laser-assisted uvulopalatoplasty in the treatment of mild obstructive sleep apnea. Am J RespirCrit Care Med. 2003;167:15-19.
(22)Littner M, Kushida CA, Hartse K, et al. Practice parameters for the use of laser-assisted uvulopalatoplasty: an update for 2000. Sleep. 2001;24:603-619.
出典 法研「EBM 正しい治療がわかる本」EBM 正しい治療がわかる本について 情報
内科学 第10版 「睡眠時無呼吸症候群」の解説
睡眠時無呼吸症候群(呼吸調節の異常)
睡眠中に呼吸が頻回に停止し,その結果,ガス交換障害が出現する病態を睡眠時無呼吸症候群(Guilleminaultら,1976)とよぶ.無呼吸は10秒以上の口・鼻での気流の停止と定義され,この無呼吸が,一晩の睡眠中(7時間)に30回以上出現する病態が睡眠時無呼吸症候群である.睡眠時無呼吸症候群は睡眠検査により,図7-11-2に示すように3型に分類されるが,混合型は閉塞型(obstructive SAS:OSAS)の亜型であり,基本的には中枢型(central SAS:CSAS)と閉塞型睡眠時無呼吸症候群に大別される.中枢型睡眠時無呼吸症候群とは,睡眠時に呼吸運動そのものが消失するために無呼吸が起こってくるタイプで,脳幹部にある呼吸中枢が障害されたときに起こってくる.前述の原発性肺胞低換気症候群では,この型の無呼吸がみられる.しかし,実際の臨床で中枢型無呼吸症候群に遭遇することはきわめてまれであり,ほとんどの睡眠時無呼吸症候群は後述する閉塞型である.ただ単に睡眠時無呼吸症候群という場合には閉塞型睡眠時無呼吸症候群を意味することが多い.本項では,閉塞型睡眠時無呼吸症候群に限って詳述する.
閉塞型睡眠時無呼吸症候群の基本的病態生理は,睡眠時に頻回に出現する上気道(特に咽頭部)の閉塞である.われわれは,通常,仰臥位で就寝するが,このとき,舌根部が沈下して上気道は狭小化する.さらに,睡眠状態に入ると全身の骨格筋は弛緩するが,上気道を構成している筋肉群も弛緩するため,上気道はさらに狭くなる.しかし,健常者においては,この程度の上気道の狭小化は呼吸になんの影響も及ぼさない.いびきは,狭くなった上気道を空気が通過するときに発する呼吸音であり,睡眠時の上気道の狭小化を表す.閉塞型睡眠時無呼吸症候群患者では,上気道に形態的・機能的に何らかの異常があるため,睡眠時に容易に上気道が狭小化・閉塞して無呼吸が出現する.したがって,すべて閉塞型睡眠時無呼吸症候群患者は著明ないびきの常習者である.
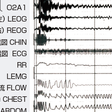
図7-11-3に典型的な閉塞型睡眠時無呼吸症候群患者の睡眠検査(PSG)を示す.口・鼻の気流(FLOW)は約50秒間停止しているが胸部(CHEST)と腹部(ABDOM)の呼吸運動は継続しているため閉塞型睡眠時無呼吸症候群とわかる.無呼吸の持続に伴い,酸素飽和度(SaO2)は直線的に低下しており著しい低酸素血症を呈している.このような著しい低酸素血症は,すべての臓器に影響を及ぼすが,特に大きな影響を受けるのは循環系である.肺高血圧(肺性心),高血圧,冠動脈疾患,脳血管障害などの循環系合併症が,閉塞型睡眠時無呼吸症候群患者では有意に多いことが報告されており,患者の予後に大きな影響を及ぼす.
閉塞型睡眠時無呼吸症候群におけるもう1つの大きな問題は,睡眠が障害されることによりもたらされる日中の病的な眠気(過眠)である.図7-11-3のPSG上で,無呼吸時と呼吸再開時の脳波,筋電図の波形が明らかに異なっているのがわかる.呼吸再開(無呼吸消失)時には,脳波と筋電図の活動性が高まっているが,これは覚醒(arousal)を表している.つまり,無呼吸が消失するためには覚醒が必要で,この中途覚醒が一晩中出現するため,患者は良質な睡眠をとることができない.本症に最も特有な著しい過眠はこのために生じてくる.この日中過眠は,患者の社会生活に大きな影響を及ぼすだけでなく,交通事故や災害事故の原因となることが明らかにされている.
臨床症状
著明ないびきは本症に必発である.いびきは睡眠時の上気道の狭小化を表すが,肥満者では,普段から上気道に脂肪や軟部組織が発達しているため,上気道が狭小化しており閉塞型睡眠時無呼吸症候群が起こりやすい.日中の異常な眠気は本症に最も特徴的な症状であり,重要であるが,ときには,患者自身がその異常さに気がついておらず,家族や同僚の話で判明することもある.表7-11-3に症状・徴候を示す.
診断・鑑別診断
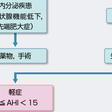
肥満した中~壮年の男性で強いいびきと日中過眠を訴えれば,診断はそう難しくはない.しかし,診断を確定するためにはPSGが必要である.PSGは脳波をはじめ多くの睡眠中の生理学的パラメーターをモニターする方法で,SAS診断のgold standardである.PSG上,最も重要な指標は無呼吸・低呼吸指数(apnea-hypopnea index:AHI)で,1時間あたりの無呼吸と低呼吸の回数の和である.低呼吸とは,換気量がベースラインより50%以上低下し,かつSaO2が3%以上低下した状態が10秒以上続く呼吸であり,無呼吸と同等の病的意義がある.AHI>5を睡眠呼吸障害(sleep-disordered breathing:SDB)と定義する.睡眠時無呼吸症候群は,この睡眠呼吸障害に日中過眠や,睡眠呼吸障害に基づく臨床症状がみられた場合に診断される(睡眠呼吸障害研究会,2005).したがって,AHIの測定が確定診断には必須である.しかし,PSG検査はどの施設でも可能な診断法ではないので,脳波の測定などを省いた簡易型モニターでAHIを測定し代用とすることもある.日中過眠の判定にはEpworth Sleepiness Scale(ESS)とよばれる簡便な質問表が用いられることが多い.
睡眠時無呼吸症候群の重症度は,AHIを用いて,軽症(5≦AHI<15),中等症(15≦AHI<30),重症(AHI≧30)に分類されるが,本来は,AHIの値だけでなく,臨床症状や低酸素状態の程度などを総合的に勘案して決定すべきである.
鑑別すべき疾患では,甲状腺機能低下症と先端肥大症などの二次性の睡眠時無呼吸症候群を起こす内分泌疾患がある.ナルコレプシーなど日中過眠を呈する精神疾患も鑑別の対象となるが,PSGを行えば容易に鑑別が可能である.
治療
睡眠呼吸障害研究会から発行された「成人の睡眠時無呼吸症候群のガイドライン」(睡眠呼吸障害研究会,2005)に示されている治療のフローチャートを図7-11-4に示す.扁桃肥大が著明で,それが明らかに閉塞型睡眠時無呼吸症候群の原因となっている場合には手術(扁桃摘出)を優先させる.小児ではしばしばこれが原因となっていることがあり,手術が著効することがある.成人では,肥満している場合が多いので,肥満しているすべての患者に減量を指導する.しかし,減量だけで閉塞型睡眠時無呼吸症候群を完全に治療するのはきわめて難しいのが実情である.治療の中心は,1)nasal CPAP(continuous positive airway pressure:NCPAP),2)口腔内装置(oral appliance:OA),3)上気道拡大術(uvulopalatepharyngoplasty:UPPP)であるが,このうち,治療の有効性が確立されているのはnasal CPAPのみである.
1)NCPAP:
NCPAPは就寝時に鼻マスクを装着し,マスクを介して空気を吸入し,空気の圧力で上気道の閉塞を防止する治療法である.適切な圧力で施行されればほぼ完全に無呼吸を予防することができる.その効果は劇的で,患者は治療翌朝から熟眠感を得ることができ,日中の過眠は消失する.NCPAPの有効性,安全性は多くの報告で明らかにされており,閉塞型睡眠時無呼吸症候群治療の第一選択である.ただ,あくまで対症療法であり,毎晩装置(図7-11-5)を装着して就寝しなくてはならないなどの問題点があるため,治療の継続をうながす努力が必要である.
NCPAPはすべての症例に有効であるが,特に重症例ではNCPAP治療を最初に行うべきである.
2)口腔内装置:
OAは一種のマウスピースで,就寝時にこれを装着することにより下顎を前方に引き寄せ,仰臥位になったときの上気道の狭小化を防ぐ方法である.OA装着により拡大する上気道はほんの数mm単位であるが,このわずかな拡大でもいびき・無呼吸に対して有効である場合がある.NCPAPに比べ,装置が簡便・安価であるため,最近,軽症例を中心に普及しつつある.ただ,肥満が強い例や,重症例では効果が不十分であり,肥満の程度が小さい例や軽症~中等症を対象とすべきであろう.また,OAの作製は熟練した歯科医に依頼すべきである.
3)UPPP:
閉塞型無呼吸症候群の発症に上気道の形態の異常が関与することは前述した.肥満者や下顎後退症,小顎症の患者はもともと上気道が狭いため,睡眠中には上気道閉塞が起こりやすい.UPPPは,口蓋垂を切除し,咽頭部の脂肪や軟部組織を取り除いて上気道の拡大を図って閉塞型睡眠時無呼吸症候群を改善させようとする治療法である.しかし,OAと同様,上気道の形態を是正するだけのため完全に閉塞型睡眠時無呼吸症候群を予防するのは困難で,特に重症例では効果が乏しい.いびきのひどい例や,軽症~中等症例で有効な場合がある.
4)その他:
軽症例では,まず生活習慣をかえるだけで閉塞型睡眠時無呼吸症候群が改善する場合がある.肥満している例には減量させることが必須である.また,仰臥位になることが舌根部を沈下させ上気道閉塞を助長するため,側臥位で就寝させると舌根部の沈下が起こらず,いびき・無呼吸が軽快する.アルコールは,上気道筋の活動性を低下させ,いびき・無呼吸を増悪させるため就寝前の飲酒は止めさせる.睡眠薬も同様である.[赤柴恒人]
■文献
Bickelmann AG, et al: Extreme obesity associated with alveolar hypoventilation−a Pickwick syndrome. Am J Med, 21: 811-818, 1956.
Guilleminault C, Tilkian A, et al: The sleep apnea syndromes. Ann Rev Med, 27
: 465-484, 1976.厚生科学研究費補助金特定疾患対策研究事業.呼吸不全に関する調査研究(主任研究者栗山喬之).平成13年度総括研究総括書,pp146-147,
2002.睡眠呼吸障害研究会編:成人の睡眠時無呼吸症候群,診断と治療のためのガイドライン,メディカルレビュー社,東京,
2005.
睡眠時無呼吸症候群(睡眠異常)
中枢性睡眠時無呼吸症候群について説明する(閉塞性睡眠時無呼吸症候群については【⇨7-11-3)】.
定義・概念
原因はさまざまであるが,睡眠時無呼吸症候群のうち5%くらいを占める.
原因・病因
腎障害(代謝性アシドーシス),うっ血性心不全(化学受容器によるフィードバックの遅れ),糖尿病性自律神経障害(化学受容器への神経伝導路の障害),Shy-Drager症候群,延髄障害,Arnold-Chiari症候群(延髄呼吸機能不全),筋萎縮性硬化症,重症筋無力症などが原因となる.
病態生理
呼吸調節に関連した代謝系で動脈血CO2飽和度(PaCO2)低下,動脈血O2飽和度(PaO2)増加,動脈血ガス変化に対する反応性の低下がみられる.
臨床症状
自覚症状として不眠,中途覚醒や睡眠中のあえぎがみられる場合があるが,あまりはっきりした症状がみられない場合も多い.
治療
原因疾患に対する治療を行う.[黒岩義之]
■文献
大川匡子,内山 真:睡眠障害.ダイナミック神経診断学(柴崎浩編),pp303-312,西村書店,新潟,2001.
出典 内科学 第10版内科学 第10版について 情報
六訂版 家庭医学大全科 「睡眠時無呼吸症候群」の解説
睡眠時無呼吸症候群
すいみんじむこきゅうしょうこうぐん
Sleep apnea syndrome
(呼吸器の病気)
どんな病気か
一晩(7時間)の睡眠中に10秒以上の無呼吸が30回以上、レム、ノンレム期(レム睡眠とは眼球が速く動く時期で、筋肉を休める眠り、ノンレム睡眠とは眼球は動かず大脳を休める眠り)の両方に現れる病態です。
医学的な無呼吸の定義では、10秒以上の口と鼻での気流の停止です。この結果十分な睡眠がとれず、日中の眠気、集中力の低下、活力の
また心血管系の合併症(不整脈、心不全、高血圧、脳血管障害)や糖尿病が多くみられ、さまざまな問題を引き起こしてきます。
原因は何か
睡眠時の無呼吸が主な病態であるため、睡眠中の呼吸動態のモニターが必須となります。
睡眠中のさまざまな生理学的指標を測定するポリソムノグラフィー(後述)によって検査が行われ、これにより睡眠時無呼吸症候群は、①呼吸運動が停止するために無呼吸となる中枢型、②呼吸運動は持続しているが、上気道がふさがるために無呼吸となる
中枢型は呼吸中枢(
症状の現れ方
睡眠時の症状として、いびき、無呼吸、寝相が悪いなどがあります。日中の
いびきは、睡眠時に発生する粘膜の振動音で、睡眠時無呼吸症候群を疑う重要な症状です。肥満、アルコール摂取時、睡眠薬などのある種の薬物の服用、アレルギー性鼻炎や
検査と診断
いびきが強く、いびきの後に呼吸が止まるようであれば、かなり疑いが濃いといえます。若いころに比べて体重増加が著しい場合にも注意が必要です。
自己判断の参考として表17のような問診があります。
ポリソムノグラフィーでは睡眠中の脳波、眼電図、筋電図、口と鼻の気流、胸腹部の呼吸運動、心電図、酸素飽和度などを終夜にわたってモニターします。無呼吸が一晩に30回以上か、1時間あたりの無呼吸の回数が5回以上の場合に診断が確定します。あるいは呼吸運動が低下し、かつ酸素飽和度が低下する時には、無呼吸と同等な病的意義があると考えられます。
治療の方法
肥満に対しては体重の減少を図ることが第一で、多くの場合はこれだけで病態の改善が期待できます。上気道の閉塞の原因がアデノイド、
睡眠時無呼吸症候群に対しては、
薬物療法により呼吸を促進させることもあります。
千田 金吾
睡眠時無呼吸症候群
すいみんじむこきゅうしょうこうぐん
Sleep apnea syndrome
(こころの病気)
どんな病気か
睡眠時無呼吸症候群とは、
このような睡眠の質的低下によって、日中に過度の眠気、居眠りが起こります。30~60歳の男性では4%、女性では2%くらいの頻度でみられます。
原因は何か
気道の閉塞は、睡眠に伴う筋の緊張低下から、舌がのどの奥に落ち込むことによって起きます。肥満や浮腫(むくみ)、鼻・
症状の現れ方
数十秒から時には3分に及ぶ気道閉塞による呼吸停止と呼吸再開時の大きないびきが反復して観察されます。無呼吸中は、胸や腹は呼吸しようと動いていますが、上気道の閉塞によって呼吸はできません。
起床時には無呼吸による浅眠化や中途覚醒により、
検査と診断
診断には、日中の強い眠気、夜間の不眠(とくに中途覚醒)、大きないびきと呼吸停止などの症状の確認に加えて、睡眠ポリグラフ検査による無呼吸の確認が必要です。
治療の方法
現在最も広く使われている治療法は、
内山 真
出典 法研「六訂版 家庭医学大全科」六訂版 家庭医学大全科について 情報
日本大百科全書(ニッポニカ) 「睡眠時無呼吸症候群」の意味・わかりやすい解説
睡眠時無呼吸症候群
すいみんじむこきゅうしょうこうぐん
sleep apnea syndrome
睡眠障害の一つ。1976年、アメリカの精神科医ギルミノーChristian Guilleminaultらにより「7時間の睡眠中に10秒以上持続する無呼吸が30回以上認められるもの」あるいは「睡眠1時間当り5回以上の無呼吸が認められるもの」と定義された。その後、胸と腹壁の運動が50%以上減弱する低呼吸の状態も考慮に入れ、90年以降は「1時間当り10回以上の無呼吸あるいは低呼吸がある場合」にも睡眠時無呼吸症候群として取り扱われるようになった。99年にはアメリカ睡眠医学会が低呼吸も条件に入れ、診断基準の見直しと提案を行った。
原因は閉塞(へいそく)性、中枢性、混合性の3種類に分類されている。閉塞性は口、鼻からの換気は停止するが、胸と腹壁の運動は停止しない。中枢性は呼吸中枢からの呼吸の伝達がなされない場合におこり、呼吸運動が停止し胸と腹壁の運動も停止、これに伴う口、鼻からの換気も停止した状態である。混合性は閉塞性と中枢性の呼吸運動の停止が混在している。
無呼吸の具体的な原因として、閉塞性では鼻腔(びくう)に要因がある場合、疾患としては鼻中隔彎曲症(びちゅうかくわんきょくしょう)、アレルギー性鼻炎、慢性副鼻腔炎、肥厚性鼻炎などがある。咽頭(いんとう)に要因がある場合ではアデノイド、口蓋扁桃肥大(こうがいへんとうひだい)があり、これらの疾患はとくに小児ではいびき、無呼吸をおこしやすくする。また小顎症(しょうがくしょう)は舌根部(舌の付け根)の狭窄(きょうさく)をきたす。巨人症などホルモン分泌の異常は舌の肥大や咽喉頭(いんこうとう)の狭窄の原因となりうる。しかし、いびき、睡眠時無呼吸の重要な原因となっているのは、肥満による上気道の狭窄である。これは外見上首が太く短い人や、顎(あご)の下に脂肪がみられる人に多い。このように肥満が問題となるが、その際の肥満の指数は(BMI body mass index=体重(kg)÷身長(m)2)25以上とされている。中枢性の原因としては呼吸中枢の脳幹部の異常があげられ、また、睡眠薬、精神安定薬の大量の使用も原因となりうる。
睡眠中の無呼吸、低酸素血症と高炭酸ガス血症の病態は高血圧、不整脈、心不全、脳血管障害、狭心症、心筋梗塞(しんきんこうそく)の発症などにも影響するといわれている。
症状は日中に眠気、傾眠傾向が出現し仕事や学業に支障をきたす。自動車の運転中に交通事故をおこすケースもあり社会的にも問題となっている。
診断は終夜ポリソムノグラフ(睡眠ポリグラフ)検査により、睡眠中の無呼吸の回数、血中酸素飽和度、無呼吸低換気指数、その他脳波、眼球運動、筋電図、鼻・口呼吸、胸腹壁運動などの記録をする。簡易型のアプノモニター(睡眠モニター)での検査も可能である。単位時間当りの計測値が無呼吸指数(AI)10以上、無呼吸低換気指数(AHI)20以上、最低酸素飽和度(SpO2)85%以下の場合は適切な治療が必要となる。
治療は肥満ではまず体重の減量につとめる。睡眠中は仰臥(ぎょうが)位よりも側臥(そくが)位がよい。マウスピースの装着、経鼻持続陽圧呼吸(nasal CPAP)などの方法がある。手術は気道の狭窄部位を拡大する目的で行われ、口蓋垂軟口蓋咽頭形成術(UPPP)、鼻中隔彎曲矯正術、アデノイド切除術、口蓋扁桃摘出術などが行われる。
[高山幹子]
『高山幹子著『いびきのことがよくわかる本』(1998・小学館)』▽『睡眠障害の診断・治療ガイドライン研究会、内山真編『睡眠障害の対応と治療ガイドライン』(2002・じほう)』
家庭医学館 「睡眠時無呼吸症候群」の解説
すいみんじむこきゅうしょうこうぐん【睡眠時無呼吸症候群 Sleep Apnea Syndrome】
近年、睡眠時に苦痛を与えずに、睡眠中の呼吸運動、血液中の酸素量を示す酸素飽和度、心電図、血圧などが測定できるようになり、その結果、睡眠中に無呼吸などの呼吸異常がみられ、それによる眠けなどで、昼間の活動に大きな影響をおよぼす症候群があることがわかってきました。
睡眠中の呼吸異常には、10秒以上の無呼吸と、3~4%以上も酸素飽和度が低くなる低呼吸(呼吸が小さくなる)とがあります。異常の程度は、1時間あたりの無呼吸と低呼吸の数で表わし、それを無呼吸・低呼吸指数といいます。この指数が1時間に5回以上だと睡眠時無呼吸症候群と診断されますが、指数は年齢とともに増加するため、最近では指数が1時間に10~15回以上で、昼間の眠けなどの自覚症状をともなう場合を異常とするようになっています。
睡眠中の無呼吸のため、血液中の酸素が不足し(低酸素血症(ていさんそけっしょう))、無呼吸の状態から呼吸が回復するときは、本人の自覚の有無にかかわらず、脳波などでみると、短時間目がさめた状態になっています。また、血圧の上昇、心拍数の上昇もみられます。
正常者の睡眠は比較的一定していますが、睡眠時無呼吸があると一定した睡眠がとれず、昼間に眠けをもよおし、ひどい場合には、重要な会議中や、車を運転中、赤信号などで停止したときに眠りこんでしまったりします。
また、正常な人の血圧は夜間にやや低くなりますが、無呼吸がある場合には、無呼吸の数だけ血圧の上昇と回復がくり返されます。
睡眠時無呼吸症候群の患者さんの約40~60%に高血圧がみられ、高血圧症の患者さんの約20~30%ほどに睡眠時無呼吸がみられます。また、睡眠時無呼吸は肥満をともなう男性におこりやすいものです。
[原因]
上気道(じょうきどう)(のど)の周囲の筋肉は、肥満などでは、目覚めているときに最大の活動をして、息を通りやすくしています。ところが、睡眠時に筋肉の活動が低下してだらんとすると、上気道の壁が振動し、いびきをかくようになります。
そして息を吸うとき、その陰圧で上気道の壁が引き込まれ、上気道が閉じてしまうようになります。これが閉塞性無呼吸(へいそくせいむこきゅう)で、睡眠時の無呼吸の大部分はこれによるものです(図「閉塞性無呼吸のしくみと防止」)。
無呼吸が現われるといびきは消え、呼吸が再開するといびきも復活します。
[検査と診断]
ポリソムノグラフィーという、夜間睡眠中の脳波、呼吸、心電図などを調べる検査を行なって、無呼吸の数を調べます。この検査は人手を要するため、酸素飽和度をはかるオキシメーターなどを使って測定する場合もあります。
[治療]
昼間の眠けが強い場合、無呼吸・低呼吸指数が1時間あたり20以上の場合、とくに脳卒中(のうそっちゅう)、心筋梗塞(しんきんこうそく)などの病気を合併しやすいと考えられているため、鼻マスクを使って空気を送り込み、上気道を開通させるようにします。これを鼻連続気道陽圧呼吸(びれんぞくきどうようあつこきゅう)といいます。
軽症の場合は、口に装具を入れ、睡眠中も上気道が開いているようにすることもあります。肥満をともなう場合には、同時に減量を行ないます。
また、扁桃肥大(へんとうひだい)(とくに子どもに多い)、甲状腺(こうじょうせん)機能低下、末端肥大症(まったんひだいしょう)などでも睡眠時無呼吸がおこりますが、それぞれの病気の治療が重要です。
すいみんじむこきゅうしょうこうぐん【睡眠時無呼吸症候群 Sleep Apnea Syndrome】
睡眠中に呼吸の停止をくり返す病気で、そのために不眠(ふみん)や過眠(かみん)が生じます(「過眠症/ナルコレプシー」)。
[症状]
睡眠中に10秒以上続く無呼吸がくり返されます。また、睡眠中にいびきが激しかったり、呼吸が不規則だったりします。
くり返す無呼吸の結果、夜間に途中覚醒(とちゅうかくせい)が生じ、昼間は過度の眠けや集中力低下をともなうことになります。さらに、高血圧、不整脈、多血症(たけつしょう)などの合併症がみられることもあります。
[原因]
呼吸運動そのものが停止する場合、その運動を支配する脳の呼吸中枢が活動を停止すると考えられ、中枢性睡眠時無呼吸(ちゅうすうせいすいみんじむこきゅう)と呼ばれます。また、呼吸運動は保たれているのに口・鼻孔(びこう)の気流が停止する場合は、上気道(じょうきどう)の閉塞(へいそく)が考えられ、閉塞性睡眠時無呼吸(へいそくせいすいみんじむこきゅう)と呼ばれます。両者がともに出現するものは混合型と呼ばれます。
中枢性の原因には、脳幹の病気(血管障害、感染、腫瘍(しゅよう)、変性疾患など)や心臓の病気などがあり、閉塞性の原因には、肥満、鼻・口・のどなどの気道の狭窄(きょうさく)、睡眠薬やアルコールの影響などがあります。
[検査と診断]
睡眠ポリグラフィ(コラム「睡眠ポリグラフィ」)によって、一晩の睡眠中にレム睡眠、ノンレム睡眠を通して、10秒以上の無呼吸が1時間に5回以上出現する場合に診断されます。
[治療]
原因となる病気の治療が重要です。また、薬物療法としてアセタゾラミド薬や三環系抗うつ薬の服用、物理化学的療法として酸素吸入や歯科矯正具(しかきょうせいぐ)の使用、外科的療法として気道の狭窄部位を広げる手術などが行なわれます。
日常生活では、適量以下の飲酒、肥満の解消に努めましょう。
百科事典マイペディア 「睡眠時無呼吸症候群」の意味・わかりやすい解説
睡眠時無呼吸症候群【すいみんじむこきゅうしょうこうぐん】
出典 株式会社平凡社百科事典マイペディアについて 情報
ブリタニカ国際大百科事典 小項目事典 「睡眠時無呼吸症候群」の意味・わかりやすい解説
睡眠時無呼吸症候群
すいみんじむこきゅうしょうこうぐん
Sleep Apnea Syndrome; SAS
出典 ブリタニカ国際大百科事典 小項目事典ブリタニカ国際大百科事典 小項目事典について 情報
知恵蔵 「睡眠時無呼吸症候群」の解説
睡眠時無呼吸症候群
(今西二郎 京都府立医科大学大学院教授 / 2007年)
出典 (株)朝日新聞出版発行「知恵蔵」知恵蔵について 情報
関連語をあわせて調べる
今日のキーワード
脂質異常症治療薬
血液中の脂質(トリグリセリド、コレステロールなど)濃度が基準値の範囲内にない状態(脂質異常症)に対し用いられる薬剤。スタチン(HMG-CoA還元酵素阻害薬)、PCSK9阻害薬、MTP阻害薬、レジン(陰...
お知らせ
4/12 日本大百科全書(ニッポニカ)を更新
4/12 デジタル大辞泉を更新
4/12 デジタル大辞泉プラスを更新
3/11 日本大百科全書(ニッポニカ)を更新
2/13 日本大百科全書(ニッポニカ)を更新