内科学 第10版 「慢性呼吸不全」の解説
慢性呼吸不全(呼吸器系の疾患)
1)慢性呼吸不全の定義:
呼吸不全は「血液ガスが異常な値を示し,そのために生体が正常な機能を営めない状態」と定義される.具体的には,空気呼吸時のPaO2が60 mmHg以下となる呼吸器系の機能障害,またはそれに相当する異常状態を呼吸不全と診断する.さらにこの状態が1カ月以上続く場合を慢性呼吸不全と定義する.高二酸化炭素血症(PaCO2が45 mmHg以上)を伴うものをⅡ型呼吸不全,伴わないものをI型呼吸不全という.
2)原因疾患:
慢性呼吸不全の原因疾患を表7-19-1に示す.I型呼吸不全をきたす可能性のある疾患には,慢性閉塞性肺疾患・びまん性汎細気管支炎などの閉塞性肺疾患,肺線維症・肺胞蛋白症などの間質性肺疾患,慢性肺血栓塞栓症・肺高血圧症などの肺循環障害がある.このうち,閉塞性肺疾患や間質性肺疾患は,進行するとⅡ型呼吸不全に移行する可能性がある.このほか,肝不全により肺毛細管が異常拡張をきたし,I型呼吸不全に陥る肝肺症候群などもある.Ⅱ型呼吸不全は,原発性肺胞低換気症候群・脳血管障害などの呼吸中枢抑制,重症筋無力症・筋萎縮性側索硬化症などの神経筋疾患による呼吸筋障害,肺結核後遺症・胸膜ベンチ・亀背などの胸郭運動障害によるものがある.
病態生理・臨床症状
1)病態生理:
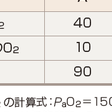
慢性呼吸不全の病態を,動脈血酸素分圧(PaO2),動脈血二酸化炭素分圧(PaCO2),肺胞気-動脈血酸素分圧較差(A-aDO2)の3者の関係を用いて解説する.A-aDO2は肺胞気酸素分圧(PAO2)とPaO2の間の分圧較差であり,PAO2は(PIO2−PaCO2/0.8)で求められる.PIO2は吸入気酸素分圧であり,室内気では150 mmHgである.したがって室内気吸入下では,以下の式で求められる.この正常値は20 mmHg未満であり,PaCO2=40 mmHg,PaO2=80 mmHgのときに相当する.A-aDO2が開大する原因として,肺気腫などによる肺毛細血管床の減少や,肺線維症などによる肺拡散能の低下,換気血流比の不均等分布の増大(特に右-左シャント)などがあげられ,A-aDO2の開大は肺に病変をもつことを示唆する重要な所見であり,A-aDO2を計算することは肺の状態を知るのに大切である.さらに,式(A)を以下に変形する.この式は,PaO2がどのような因子によって規定されているかを示しており,呼吸不全の原因を理解するのに有用である.表7-19-2に各種病態におけるこれらの指標の関係を示す.Aは正常例である.PaCO2が40 mmHg,A-aDO2が10 mmHgである.PaCO2は肺胞換気量(分時換気量から死腔換気量を引いたもので,ガス交換に関与できる生理学的に意味のある換気量)に反比例することに留意し,これが正常値であるから,肺胞換気量が保たれていることを示している.また,A-aDO2も正常に保たれているので,肺自体にも拡散異常や換気血流比の不均等分布の増大などの異常がないと推定される.式によって得られたPaO2は90 mmHgと正常であるのは当然の帰結である.症例Bは神経筋疾患患者である.A-aDO2は正常に保たれているが,肺胞換気量が正常の半分に減少しているためにPaCO2が正常値の2倍の80 mmHgとなり,Ⅱ型の呼吸不全が生じている.症例Cは肺線維症によるI型呼吸不全である.A-aDO2の開大による低酸素血症に対して,呼吸努力によって肺胞換気量が増大し,PaCO2はむしろ低下している(代償性過換気).しかし,肺線維症の重症化に伴って肺胞換気量が減少すると,症例Dのように二酸化炭素が蓄積しはじめる.肺線維症や慢性閉塞性肺疾患における肺胞換気量の減少・二酸化炭素の蓄積の原因は,①死腔換気(換気はあるが血流がない部分)の増大,②換気を障害する気道抵抗の増大,③呼吸筋の疲労など,多数の原因が重なっていることに注意すべきである.式(B)でもわかるとおり,A-aDO2の開大している症例がⅡ型呼吸不全に陥ると,致死的な低酸素血症を起こすことを銘記すべきである.
2)血液ガス異常の各臓器への影響と症状:
血液ガス異常の各臓器に対する影響にはさまざまなものがある.脳において,二酸化炭素は強力な脳血管拡張作用があり,PaCO2の増加により脳血流が増加し,脳神経の興奮性が高まる.頭痛や羽ばたき振戦はこれによるとされる.PaCO2が減少すると,脳血流が減少し,過換気時のめまいや痙攣をもたらす.PaO2が60 mmHg以下に低下すると脳血流が低下し,50 mmHg以下になると脳代謝に異常が認められる.さらにPaO2が25 mmHg以下になると神経細胞内のミトコンドリアに酸素が伝播しなくなり,不可逆的障害が起きる.循環器系への影響としては,高二酸化炭素血症において,カテコールアミンの上昇による交感神経の興奮により,発汗,皮膚温の上昇,心拍数の増加などが生じる.低酸素血症では冠動脈血流が低下したり,不整脈をきたすこともある.さらに肺高血圧のある場合は,右室の拡大・肥大をきたす.肺においては,低酸素血症により肺小動脈が収縮し,肺高血圧症となる.この病態はPaCO2の増大,pHの低下によって助長される.当初は酸素吸入により,肺高血圧は改善するが,罹病期間が長くなると不可逆性になる.消化管においては,潰瘍,出血性胃炎,腸蠕動異常などをきたしやすく,併用薬の服用がこれを助長する可能性がある.肝臓においては,低酸素血症や右心不全に伴う肝うっ血により,肝機能障害を伴うことも多い.腎臓は,高二酸化炭素血症,低酸素血症により,腎血流量の低下や濾過率の低下が起こり,尿量の低下,Na排泄の低下などをきたす.さらに,低酸素血症はエリスロポエチンの活性を高め,多血症をきたす.慢性呼吸不全においては肺機能障害による呼吸仕事量が増大している場合が多いが,呼吸不全は食欲の低下をもたらすことが多く,エネルギーバランスが負になって体重減少をきたし,呼吸筋力の低下を助長して悪循環をきたすことが多い.
表7-19-3に,低酸素血症と高二酸化炭素血症によりもたらされる症状をまとめるが,低酸素血症に起因する症状は酸素分圧の絶対値に依存し,高二酸化炭素血症による症状は日常の基礎値との差圧に依存するといわれている.したがって,慢性安定期であっても低酸素血症は確実に生体に悪影響を及ぼすが,二酸化炭素分圧がかなり高くても安定していれば症状はあまり出現しないことも多い.
診断
慢性呼吸不全の基礎疾患に対する診断は各論で述べられているので,ここでは呼吸不全の直接的な診断である,血液ガス関連の測定について述べる.
1)血液ガス分析:
動脈血酸素分圧測定を正確に行うには,さまざまな注意が必要である.被検者に十分安静を保たせ,呼吸が安定した状態で行う.体位通常背臥位で行う.酸素吸入の条件を変更した場合は少なくとも20分後に採血すべきである.測定に影響する因子をよく把握しておくことが大切である.体位の影響としては,坐位の方が臥位よりもPaO2は高い傾向がある.しかし,PaCO2やpHは変わらない.採血時に息こらえをすると肺胞低換気になり,PaO2の低下,PaCO2の上昇,pHの低下という結果になる.過呼吸をすると逆の結果となる.採血時に気泡が混入するとPaO2が増大する.また,採血後常温で放置すると,ガラスシリンジでは血球の代謝により,PaO2の低下,PaCO2の上昇,pHの低下が起きるが,ディスポのシリンジでは,ガスバリア性が低いため,経時的にPaO2が上昇する傾向がある.また,発熱している患者の血液を補正なしで測定すると,PaO2,PaCO2は過小評価,pHは過大評価されることに留意する.
2)パルスオキシメトリー:
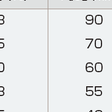
おもに指尖部の脈波をとらえ,赤外線分析により酸素飽和度を計測する装置で,非侵襲性に連続測定できるということで,現在臨床に広く供されている.動脈血中の実測酸素飽和度SaO2と区別してSpO2とよぶが,両者の値はほぼ同じである.表7-19-4にSpO2とPaO2の関係およびその臨床的意義を示す.SpO2の正常値下限は95%でありPaO2の70 mmHgに相当する.90%が呼吸不全の基準値(PaO2:60 mmHg)となり,88%が在宅酸素療法開始基準(PaO2:55 mmHg),75%は静脈血と同レベル(PaO2:40 mmHg)であり,50%以下(PaO2:25 mmHg以下)になると組織が傷害され死に至る.ただし,これは標準状態のヘモグロビン酸素解離曲線を用いて算定したもので,体温・PaCO2の低下,pHの上昇時には左にシフトするため,標準曲線を用いてSpO2より推定したPaO2に比べて実際のPaO2の方が低いことに注意する必要がある.またSaO2が80%以下の状態では測定精度が低下すること,それ以上のレベルでも使用する機器によって1~2%の誤差があること,さらに,一酸化炭素中毒・メトヘモグロビン血症・異常ヘモグロビン血症,指尖部の色素沈着,循環不全,室内光,不整脈,体動,静脈血の拍動などが誤差原因になることも留意すべきである.
3)カプノモニター・経皮電極:
呼吸不全のモニターとしてパルスオキシメトリーが広く使用されているが,PaCO2のチェックをときどきする必要がある.動脈血採血に代わって用いられるのがカプノモニターと経皮電極である.
カプノモニターは,呼気二酸化炭素濃度を連続測定し,呼気終末時の値からPaCO2値を推定しようというものである.これは,患者の呼気終末時の濃度が動脈血酸素分圧に等しいとの仮定に基づいたものである.しかし,1回換気量の少ない場合や,換気血流の不均等分布の著しい患者などでは,カプノモニターとPaCO2の間の解離が大きくなる.
経皮電極(PtcO2,PtcCO2)は,患者の皮膚を暖めて静脈血を動脈血化して,皮膚を浸透してくるPO2,PCO2を測定する.実際の血液ガスの変動に比べて1~数分間の時間遅れがある.小児は良好な値がでるが,成人では皮膚の厚みが正確な計測の障害となることがあるが,連続測定で変動をみるには適している.皮膚を45℃程度に暖める必要があるため,長期使用により低温熱傷が起きうる欠点があったが,最近40℃で測定できる装置が開発され,長期連続使用が可能となった.
治療
慢性呼吸不全の治療には,薬物療法・リハビリテーションなど各疾患の特性を合わせた包括的治療が必要である.ここでは,慢性呼吸不全に共通した治療手段である在宅酸素療法(home oxygen therapy:HOT)と非侵襲的陽圧換気療法(non-invasive positive pressure ventilation:NPPV)について解説する.
1)在宅酸素療法(HOT):
図7-19-1に,HOTの疾患別患者割合と患者数の年次推移を示す.1982年に200名程度だったHOTの患者数は,1985年に保険適用になってから急速にその数が増加し,2010年には15万人に達している.1995年においては,全国のHOT患者総数は41700人であり,そのなかで慢性閉塞性肺疾患(chronic obstructive pulmonary disease:COPD)が1位の割合で39.2%を占めている.2位が結核後遺症で17.6%,間質性肺疾患と肺癌はほぼ同じで12%程度である.2004年のHOT患者総数は101000人に増加している.2004年の結果には3つの特徴がある.第一はCOPDの割合・絶対数がさらに増大していること,第二は,結核後遺症患者が割合も絶対数も1995年に比して増大していることである.この増大は結核後遺症患者の高齢化を反映していると考えられる.第三は,1995年には増加傾向にあった肺癌患者が割合・絶対数ともに減少していることである.この解釈には慎重を期する必要があるが,在宅で酸素を要するような終末期の肺癌患者の多くが,近年充実してきた緩和ケア施設などに入所するようになったことを反映している可能性がある.2009年にはHOT患者総数は15万人近くに増大している.結核後遺症は割合・絶対数ともに減少に転じている.間質性肺疾患は割合・絶対数ともに増加を続けている.肺癌が割合・絶対数ともに増加に転じている.COPDの絶対数は増えているが,割合は減少に転じている.絶対数の増加は高齢化に伴うものと考えるが,この5年間の薬物治療の進歩がCOPDの増加の程度を緩和している可能性はある.
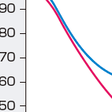
慢性呼吸不全に対するHOTの効果の第一に,予後の改善があげられる.図7-19-2に1981年に発表されたBMRC(British Medical Research Council)の結果を示すが,慢性呼吸不全のCOPDに対して1日15時間の酸素投与をした群の方が,酸素を投与しない群に比較して有意に予後の改善がみられた(MRC working party, 1981).これを根拠として,以後慢性呼吸不全に対してHOTが積極的に行われるようになった.HOTのその他の効果としては,運動耐用能の改善,QOLの改善,肺高血圧症の進展の阻止などがあげられる.慢性呼吸不全に対する保険適用としては,「動脈血酸素分圧55 Torr以下の者及び,動脈血酸素分圧60 Torr以下で,睡眠時または運動負荷時に著しい低酸素血症をきたすものであって,医師がHOTを必要であると認めたもの」とされている.さらに,上記の動脈血酸素分圧基準に満たなくても,肺高血圧症の存在があればHOTの保険適用とされている.その根拠として,肺高血圧症が存在すると心拍出量が低下するために,動脈血酸素分圧があまり低下していなくても,組織の酸素化に重要な意味をもつ混合静脈血酸素分圧の低下が認められることがあげられる.
2)非侵襲的陽圧換気療法(NPPV):
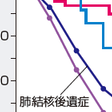
慢性呼吸不全において,肺胞換気量が減少して二酸化炭素が蓄積すると人工呼吸器によって換気を補助する必要がある.在宅人工呼吸は,従来は気管切開下陽圧人工呼吸(tracheostomy intermittent positive pressure ventilation:TIPPV)が主流であったが,1980年代より,マスクを装着して陽圧呼吸を行う非侵襲的陽圧換気療法(non-invasive positive pressure ventilation:NPPV)が行われ,これが在宅人工呼吸の主体となっている.わが国の在宅人工呼吸患者数は,2007 年の全国調査では16200人(NPPV:14200人,TIPPV:2000人)である. 慢性期におけるNPPVは,肺結核後遺症や脊椎後側弯症などの拘束性胸郭疾患(restrictive thoracic disease:RTD)や神経筋疾患では生命予後やQOLの改善が証明されている.さらに,夜間にNPPVを施行すると昼間にも高二酸化炭素血症が改善されることが示されている.この理由として,夜間の呼吸補助による呼吸筋の疲労回復,陽圧呼吸による無気肺の改善,換気を増大させるための呼吸中枢への教育効果(呼吸中枢のリセット)などがあげられる.これに対して慢性閉塞性肺疾患においては,急性期ではNPPVの効果が明確に証明されているが,慢性期におけるNPPVの生命予後への効果は明確ではない(図7-19-3).この理由として,昼間に高二酸化炭素血症が存在するような慢性閉塞性肺疾患は,すでに肺高血圧症などを伴う末期の慢性閉塞性肺疾患であって,NPPVの圧設定や継続性がたいへん困難であることが多いことがあげられる.しかし,中等度の慢性閉塞性肺疾患で昼間には高二酸化炭素血症が認められなくても,夜間に低換気が生じて高二酸化炭素血症が生じている患者も多いとされ,中等度の慢性閉塞性肺疾患でも夜間に低換気が存在する場合は早めにNPPVを開始することが予後の改善につながる可能性がある.[三嶋理晃]
■文献
厚生省特定疾患「呼吸不全」調査研究班編:呼吸不全−診断と治療のためのガイドライン.メディカルレビュー社,東京,1996.
MRC working party: Long-term domiciliary oxygentherapy in chronic hypoxic cor pulmonale complicating chronic bronchitis. Lancet, 1: 681-685, 1981.
石原英樹:NPPV・TPPVの現状(医療者アンケート調査).呼吸と循環,70(1):18-23, 2011.
日本呼吸器学会在宅呼吸ケア白書作成委員会編:在宅呼吸ケア白書.文光堂,東京,2005.
日本呼吸器学会・厚労省特定疾患「呼吸不全」調査研究班編:在宅呼吸ケア白書(第2版).文光堂,2010.
出典 内科学 第10版内科学 第10版について 情報