EBM 正しい治療がわかる本 「大動脈解離」の解説
大動脈解離
●おもな症状と経過
大動脈(だいどうみゃく)は心臓から送りだされた血液を運ぶ血管であり、体のなかでもっとも太い血管です。この大動脈の壁がさまざまな原因で裂けてしまった状態を大動脈解離(だいどうみゃくかいり)といいます。
大動脈の壁は、内膜(ないまく)、中膜(ちゅうまく)、外膜(がいまく)という三つの層からできています。大動脈解離は、この三層のうち中膜が二層に裂け、元々の血液の通路(真腔(しんくう))のほかに、血管の壁に空間(偽腔(ぎくう))が形成されます。このとき、胸部、あるいは背中に引き裂かれるような痛みが急激に生じます。血管が解離した範囲がさらに拡大すると、腹部や腰部(ようぶ)、頸部(けいぶ)などに痛みが移動します。
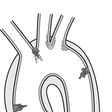
大動脈解離は、解離の始まる場所によってタイプが分かれます。解離がおきた場所が上行大動脈(じょうこうだいどうみゃく)からならばスタンフォードA型、下行大動脈(かこうだいどうみゃく)からならばスタンフォードB型と分類されます。
急性のスタンフォードA型解離では、解離が心臓と大動脈の間にある大動脈弁にまで及ぶことで、弁の閉鎖がうまくできなくなったり、心臓の周囲に血液がたまって心臓の拍動が妨げられたりして、心不全に至るおそれがあります。急性のスタンフォードB型解離では、胸腔(きょうくう)内や縦隔(じゅうかく)(肺、胸椎(きょうつい)、胸骨(きょうこつ)に囲まれた部分)が出血することもあります。
さらに解離が大動脈から枝分かれしている動脈の血流を妨げると、冠動脈(かんどうみゃく)では心筋梗塞(しんきんこうそく)が、総頸動脈(そうけいどうみゃく)では意識の消失が、鎖骨下動脈(さこつかどうみゃく)や腸骨動脈(ちょうこつどうみゃく)では手足の麻痺(まひ)が、腸間膜動脈(ちょうかんまくどうみゃく)では腸管虚血(ちょうかんきょけつ)(血液が行かなくなる状態)が、腎動脈(じんどうみゃく)では慢性腎不全といった症状がそれぞれ合併することもあります。いずれの症状も重篤で、緊急に治療が必要となります。
●病気の原因や症状がおこってくるしくみ
動脈硬化によって血管がもろくなり、さらに高血圧が加わることで解離がおこりやすくなります。心臓や血管の病気と同じように、動脈硬化や高血圧以外にも脂質異常症、糖尿病、喫煙などが危険因子となります。
マルファン症候群では、大動脈を構成する膠原線維(こうげんせんい)に異常がみられるため、正常血圧でも解離がおこりやすくなります。こうした病気があると、若年者でも大動脈解離を発症するおそれがあり、注意が必要です。
●病気の特徴
大動脈解離は、男女とも70歳以上の高齢者に発症することが多いといわれます。突然の激痛で始まることが多く、病院に到着する前に死亡する確率は61.4パーセントといわれており、きわめて予後の悪い病気の一つです。
よく行われている治療とケアをEBMでチェック
[治療とケア]解離の範囲を特定する検査を行う
[評価]☆☆☆
[評価のポイント] この病気は、解離の位置や範囲などによりいくつかのタイプ(病型)に分けられます。病型ごとに治療法や経過が異なるので、正確に病型を診断することが重要です。検査法としては、造影CTが体への負担が少なく、すべての大動脈を評価できるもっとも信頼できる方法と考えられています。この造影CTに加えて超音波検査が併用されます。CTで診断に至らなければ、血管造影も考慮されます。(1)
[治療とケア]スタンフォードA型解離ではただちに手術を行う(人工血管により解離した血管を置換し補強する)
[評価]☆☆☆☆☆
[評価のポイント] 上行大動脈に解離がある場合(スタンフォードA型解離)は、緊急手術が検討されます。内科的な治療より手術のほうがより有効性が優っていることは、多施設で行われた非常に信頼性の高い臨床試験で確認されています。解離が下行大動脈にある場合(スタンフォードB型解離)は、すぐには手術を行わず、まず内科的な治療が試みられます。ただし、解離が臓器の血流に影響を及ぼして、臓器に障害が現れた場合は、スタンフォードB型でも手術が考慮されます。(2)
[治療とケア]血圧を低めの値で管理する
[評価]☆☆☆☆
[評価のポイント] 血圧が高いと解離している範囲が広がったり、破裂したりする危険性が増すため、血圧のコントロールは初期治療においてもっとも大切な処置のひとつです。降圧薬を用いて、収縮期血圧100~120mmHgを目標に下げることが推奨されています。これは臨床研究によって効果が確認されています。(3)
[治療とケア]急性期が過ぎたらリハビリテーションを行う
[評価]☆☆☆
[評価のポイント] 内科的に治療を行った場合、急性期が過ぎたらリハビリを開始します。病気の経過が順調であれば、発症3日目くらいからベッド上で起き上がることができます。早期のリハビリで問題になるのは、解離の拡大や血管の破裂です。解離した部分や範囲などによってもそうした危険性が異なるので、状況に応じてリハビリのやり方や進め方を調整します。血圧が低く(収縮期血圧130mmHg以下など)コントロールされていることが、リハビリを始める条件となります。(1)
[治療とケア]再発を防ぐため、十分な血圧コントロールを行う
[評価]☆☆☆☆
[評価のポイント] 血管の壁にできるだけ負担をかけないようにするため、降圧薬を用いるなどして十分に血圧をコントロールすることが大切です。(1)
よく使われている薬をEBMでチェック
降圧薬
[薬用途]β遮断薬(べーたしゃだんやく)
[薬名]テノーミン(アテノロール)(4)~(6)
[評価]☆☆☆☆
[薬名]インデラル(プロプラノロール塩酸塩)(4)~(6)
[評価]☆☆☆☆
[評価のポイント] 降圧薬に関しては、β遮断薬は血管の拡張を抑制し、大動脈解離の経過によい影響を及ぼすことが臨床研究によって確認されています。β遮断薬の脈拍を抑える作用も、大動脈解離の治療に好ましい作用を及ぼす可能性があると考えられています。
ACE阻害薬(そがいやく)も予後改善効果があるのではないかと考えられていますが、まだ臨床研究が蓄積されていない状態です。このほか、降圧作用の発現の早いカルシウム拮抗薬も臨床現場ではよく使用されています。
総合的に見て現在もっとも確かな治療法
大動脈解離が疑われたら、すぐに専門施設へ
発症当初の胸部の激しい痛みは大動脈解離だけではなく、心筋梗塞も疑われる症状です。いずれの病気であるかによって治療がまったく異なるため、まずは専門医による正確な診断が必要となります。
症状があったら、ただちに救急車を呼び、確実な検査と手術が可能な医療機関で評価を受ける必要があります。胸部だけでなく背部にも激烈な痛みをきたし、やがて腹部の方向に痛みが移動していく、さらには心筋梗塞に伴う心電図変化や超音波所見がないことが確かめられれば、大動脈解離が強く疑われます。まずは造影CTですべての大動脈の評価を行う必要があります。
病型によって手術をすべきか内科的治療をすべきかを検討
大動脈解離では病型によってその後の経過や治療法が変わってきます。そのため、病型の判別は重要です。
上行大動脈を巻き込むタイプの大動脈解離(スタンフォードA型解離)では、モルヒネなどを用いて痛みをコントロールするとともに緊急手術を行うことで生存率が高まることがわかっています。
一方、下行大動脈の大動脈解離(スタンフォードB型解離)では、痛みをコントロールして血圧を十分に下げて安静を保つことで、手術とあまり変わらない生存率が得られるとの報告があります。
危険因子を取り除く日常生活を
内科的な治療を行った場合は、急性期を過ぎ、解離の拡大や破裂の危険性がないことを確かめたうえで、ベッドから起き上がり、リハビリを開始します。
この病気の主たる原因は動脈硬化です。また、ほかの心血管の病気と同様に高血圧や脂質異常症、糖尿病、喫煙などが危険因子となっています。再発を防ぐためにも、食生活の改善や禁煙を行い、日常生活から危険因子となる習慣を取り除く努力も必要でしょう。
(1)日本循環器学会学術委員会合同研究班. 大動脈瘤・大動脈解離診療ガイドライン (2011年改訂版). 日本循環器学会.
(2)Hagan PG, Nienaber CA, Isselbacher EM, et al. The International Registry of Acute Aortic Dissection (IRAD): new insights into an old disease. JAMA. 2000;283:897-903.
(3)Nienaber CA, Eagle KA. Aortic dissection: new frontiers in diagnosis and management; part II: therapeutic management and follow-up. Circulation. 2003;108:772-778.
(4)Genoni M, Paul M, Graves K, et al. Chronic β-blocker therapy improves outcome and reduces treatment costs in chronic type B aortic dissection. Eur J Cardiothorac Surg. 2001;19:606-610.
(5)Kodama K, Nishigami K, Sakamoto T, et al. Tight heart rate control reduces secondary adverse events in patients with type B acute aortic dissection. Circulation. 2008;118(14 Suppl):S167-170.
(6)Takeshita S, Sakamoto S, Kitada S, et al. Angiotensinconverting enzyme inhibitors reduce long-term aortic events in patients with acute type B aortic dissection. Circ J. 2008;72:1758-1761.
出典 法研「EBM 正しい治療がわかる本」EBM 正しい治療がわかる本について 情報
内科学 第10版 「大動脈解離」の解説
大動脈解離(大動脈疾患)
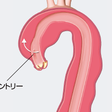
大動脈解離は,内膜に亀裂が入ると,そこが入口部(エントリー)となって,中膜内に血液が流入し,大動脈壁が解離して起こる.解離は管腔内の圧によって拡大し,典型的には前方に,またときには後方に進行する.血液に満たされた大動脈壁内は偽腔(false lumen)となる.また,解離した大動脈壁の内側の部分はintimal flapとよぶ.また,偽腔から真腔(true lumen)への出口(リエントリー)や新たな入口部を形成することがある.偽腔に大量の血液が入ると,intimal flapが真腔を閉塞する.大動脈解離はまた,中膜のvaso vasorumの破裂(壁内の血腫)から起こることも示唆されている.局所の血腫が二次的に内膜層に破裂し,さらに内膜に亀裂をつくり,解離を形成する.
分類
病型の分類としては,エントリーの位置と解離の進展範囲からみたDeBakey分類および,エントリーの位置に関係なく解離が上行大動脈を占めるか否かで分類するStanford分類がある(図5-14-5).
1)
DeBakey分類:
Ⅰ型:上行大動脈にエントリーを有し,腹部大動脈まで解離が及ぶ.
Ⅱ型:上行大動脈にとどまる.
Ⅲ型:下行大動脈にエントリーを有し,胸部・腹部大動脈に解離が至る.
Ⅲa型:腹部大動脈に解離が及ばないもの.
Ⅲb型:腹部大動脈に解離が及ぶもの.
2)
Stanford分類:
Stanford A型:上行大動脈に解離があるもの.
Stanford B型:下行大動脈のみに解離があるもの.
臨床症状
1)自覚症状:
急性大動脈解離の症状で最も頻度が多いのは,激烈な痛みであり,96%にみられる.典型例では急性大動脈瘤の痛みは,突然に発症し,はじまりが最も強い.また,痛みが,解離の進行に伴って移動する傾向がある.痛みの場所は,解離の部位を推定するのに役に立つ.前胸部痛のみの場合には,解離の部位は90%以上の症例で上行大動脈の解離であり,肩甲骨間の痛みの場合には,下行大動脈が解離していることが多い.頻度は少ないが,発症時の症状が,心不全症状,失神,脳血管障害,虚血性末梢性神経障害,対麻痺,心停止,突然死などである場合がある.
心不全症状は,大動脈弁閉鎖不全症から起こる.失神は胸部大動脈が胸腔へ破裂することによって起こったり,あるいは下行大動脈が心囊腔へ出血することによって起こる.この場合,心タンポナーデの原因として,大動脈瘤があることを見落とさないようにする.
2)他覚所見
: 高血圧は,下行大動脈解離の70%にみられ,上行大動脈解離の36%にみられる.また,上行大動脈解離の際に,冠動脈口(右冠動脈が多い)をintimal flapが覆ってしまい,急性心筋梗塞が発症することがある.この場合,下壁心筋梗塞だけで,基礎にある大動脈解離を見落とすことがあるので注意が必要である.血圧低下は,上行大動脈解離の25%,下行大動脈解離の4%にみられる.血圧低下は通常,心タンポナーデ,急性大動脈弁閉鎖不全,胸腔,腹腔破裂によって起こる.腕頭動脈を巻き込む場合は,血圧は見かけ上,低くなる.脈の欠失,大動脈弁閉鎖不全の雑音,神経学的異常所見は上行大動脈解離のときにみられやすい.腹部大動脈に解離が進展すると腹部臓器の虚血が起こる.一側あるいは両側の腎動脈が巻き込まれると腎虚血,腎梗塞,重症高血圧,急性腎不全が起こる.また,腸間膜虚血や梗塞も起こる.
胸水貯留,(多くは左側)がみられることがある.これは大動脈周囲の炎症反応によって起こるが,ときに下行大動脈の一過性の破裂によって起こることがある.まれに,嗄声,上気道閉塞,気管気管支への出血,喀血,嚥下困難,吐血,上大静脈症候群,拍動性の頸部腫瘤,Horner症候群がみられることがある.
診断
急性大動脈解離を診断するには,まず疑いをもつことが重要である,疑いをもった場合,図5-14-6に従って診断を進める.胸部X線写真上,①大動脈陰影の拡大,②上縦隔の拡大,③大動脈内に石灰化がみられる場合,大動脈の外側の線と1 cm以上の距離があるとき(calcium sign)などは解離を示唆するが,胸部X線写真上,特に所見がなくても解離は否定できない.
1)大動脈造影:
長年,大動脈解離の診断上,標準的方法であった.解離の範囲,分枝の開存,大動脈弁閉鎖不全や冠動脈口の閉鎖の検出に適している.
2)CT:
静脈内に造影剤を注入して造影する造影CTスキャンは,intimal flap,真腔,偽腔の検出に適しており,感度,特異度はそれぞれ83〜87%,87〜100%である(図5-14-7).また,CTは血栓や心囊水貯留の検出が容易である.スパイラル(ヘリカル)CTでは,大動脈瘤の診断の感度,特異度はそれぞれ96%,100%である.
3)MRI:
まったく造影剤を使用しないので,完全に非侵襲的な検査である.さらに,横断面,矢状断面,冠状断面,左前斜角面(胸部大動脈が完全に1枚でみられる)での鮮明な画像ができる.解離の範囲,分枝の状態,瘤の状態などがはっきり検出できる.感度,特異度はどちらも96%である.現在のゴールドスタンダードとなっている.しかし,ペースメーカ使用患者,金属製の人工弁,血管クリップ使用患者にはMRIは行えないなどの欠点がある.また,撮影に時間がかかり,血行動態が不安定な患者や,呼吸・循環モニターが装着されている患者にも行えない.さらに,MRIは大動脈弁閉鎖不全や冠動脈口の閉鎖の検出には適していない.
4)心エコー:
大動脈内に波状に動くintimal flapを検出できれば,大動脈解離と診断できる.経胸壁心エコーは,肥満,肺気腫があると解像度が低下する.
治療
1)外科治療:
一般にStanford A型の急性大動脈解離では,心タンポナーデとなり,心停止となるリスクが高く,緊急的に,上行大動脈置換術または近位弓部大動脈置換術を行う.必要に応じて弓部大動脈全置換術を行う.手術成績は向上しつつあるが,一流施設でも5~7%前後の死亡率がある.一方,下行大動脈やそれ以遠が解離したStanford B型の大動脈解離では,臓器の灌流障害がなく大動脈が強く拡張していなければ手術は不要である.しかし,切迫破裂の状態,あるいは,下行大動脈の枝の血流が悪くなり臓器虚血が起こればB型解離でも手術が必要となる.最近は,ステントグラフト内挿術の有用性が認められ緊急時にも施行されるようになった.
2)内科治療:
大動脈解離が強く疑われる患者では,即座に,血圧,心電図,尿量のモニターが必要である.Swan-Gantzカテーテルにて,静脈圧,肺動脈楔入圧,心拍出量のモニターをする.急性期における内科治療の中心は,厳重な収縮期血圧のコントロールと痛みのコントロールである.血圧を低下させることによって,動脈の圧上昇曲線の傾き(dP/dt)を減少させることができ,解離の進展を防止する上で有効である.
a)積極的な降圧療法:解離の形態によらず,短時間で可能な限り低い血圧(100〜120 mmHg)に維持することが大動脈解離の急性期治療の基本である.ただし,高齢者や動脈硬化の強い患者では,極度の降圧によって臓器障害をきたしやすいので注意が必要である.積極的な降圧療法に用いる点滴静注薬としては,前負荷と後負荷をともに低下させる血管拡張薬が理想的であり,ニトログリセリンやトリメタファンがおもに用いられる.また,ニカルジピンやジルチアゼムの静注薬も有効である.
b):急性期の2週間を経過すると経口降圧剤に切り替える.血管のdP/dtを低下させる上で,β遮断薬がまずすすめられる.もしβ遮断薬が禁忌である場合,ジルチアゼムやベラパミルなどがよい.ジヒドロピリジン系のCa拮抗薬はdP/dtを増加させるので,β遮断薬と併用して使用すべきである.ACE阻害薬は,特に腎虚血がある場合,有効であるが,急激な極度の降圧を防ぐため少量から使用すべきである.経過中に解離の進行(大動脈閉鎖不全,末梢血管の合併症)や切迫破裂の徴候を認めた場合は直ちに手術を検討する必要がある.解離を発症して最初の2年が,ハイリスクであるが,その後は時間が経過するにつれリスクは低下してくる.したがって,2年以内は,MRI, CT, TEEなどで厳重にフォローする必要がある.[倉林正彦]
■文献
髙本眞一,他:大動脈瘤・大動脈解離診療ガイドライン(2006年改訂版),Circ j, 70 Suppl Ⅳ, 1569-1646, 2006, 日本循環器学会.
Isselbacher EM: Disease of the aorta. In: Heart Disease: A textbook of cardiovascular medicine 8th ed (Braunwald E, Zipes DP, et al), pp1457-1489. WB Saunders Company, Philadelphia, 2008.
出典 内科学 第10版内科学 第10版について 情報
六訂版 家庭医学大全科 「大動脈解離」の解説
大動脈解離
だいどうみゃくかいり
Aortic dissection
(循環器の病気)
どんな病気か
大動脈の壁に
症状の現れ方
急性大動脈解離が起こった時には、突然の激しい胸や背中の痛みがあり、救急車を呼ぶことになります。まれに痛みが軽いこともあります。動脈の壁が分離されるために、手足の動脈への血流が悪くなり、手や足の激しい痛みが突然に現れてくることもあります。解離は高血圧がある人に起こりやすいといわれています。
治療の方法
大動脈解離の部位によって対処方法が変わります。
心臓から出るすぐ上の上行大動脈に大動脈解離がある場合には、心臓の周囲に出血して死亡する危険性が高いために、緊急手術をします。このタイプはA型と呼ばれ、心臓の緊急手術が実施できる病院に搬送する必要があります。
大動脈解離が上行大動脈にない場合はB型と呼ばれ、血圧を下げる内科的治療で対処できる可能性があります。しかし、B型でも大動脈の壁が分離することにより手足や胃腸への血流が悪くなった場合は、手術が必要になります。A型、B型の違いを図31に示しました。
病気に気づいたらどうする
急性大動脈解離は、適切な治療を受けないと突然死する危険性が高く、専門的な病院で集中的な治療を受ける必要があります。心臓血管専門医の診療が必要です。大動脈解離は日本人に多い疾患で、循環器疾患による突然死では、心筋梗塞に次いで2番目に多い死因とされています。
安達 秀雄
出典 法研「六訂版 家庭医学大全科」六訂版 家庭医学大全科について 情報
関連語をあわせて調べる
今日のキーワード
黄砂
中国のゴビ砂漠などの砂がジェット気流に乗って日本へ飛来したとみられる黄色の砂。西日本に多く,九州西岸では年間 10日ぐらい,東岸では2日ぐらい降る。大陸砂漠の砂嵐の盛んな春に多いが,まれに冬にも起る。...
お知らせ
4/12 日本大百科全書(ニッポニカ)を更新
4/12 デジタル大辞泉を更新
4/12 デジタル大辞泉プラスを更新
3/11 日本大百科全書(ニッポニカ)を更新
2/13 日本大百科全書(ニッポニカ)を更新